Врожденная тромбофилия
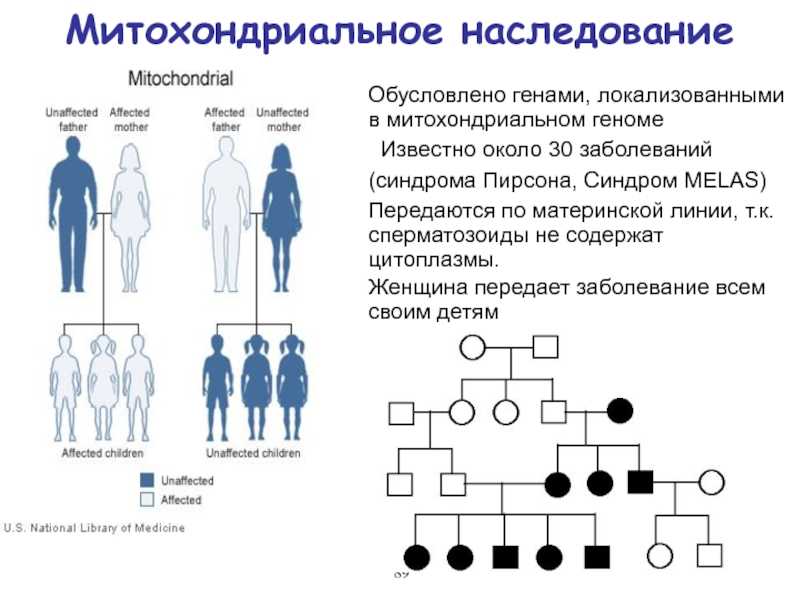
Наличие одной из мутаций увеличивает риск тромбоза примерно в 5 раз у взрослых и примерно в 3 раза у детей. Если присутствует более одной мутации, риск тромбоза увеличивается. Рецидивы тромбоза наблюдаются у 1/4 -1/3 пациентов, обычно в течение нескольких лет, также существует явный риск рецидива заболевания у беременных, у которых ранее были симптомы тромбоза.
Кроме того, у носителей мутации есть независимый риск самопроизвольного аборта (через 10 недель), метастатического заболевания, отслойки плаценты, задержки внутриутробного развития, с симптомами примерно у 10% женщин, не связанными с венозным тромбозом. У гомозигот симптомы похожи по степени выраженности, обычно появляются раньше, но риск появления симптомов во много раз выше.
Патогенез и общий характер симптоматики
Среди зафиксированных случаев (всего около 300 детально описанных), только в нескольких можно говорить о семейной наследственности (у родителей зафиксированы те же симптомы, что и у детей). Остальные — мутации на ранних сроках беременности, подлежащие диагностированию после 4 года жизни ребенка.
Симптомы при синдроме Кернса Сейра развиваются по нарастающей:
- уменьшение двигательной активности;
- значительное ухудшение четкости зрения;
- птоз одного или двух век;
- минимизация движений глазным яблоком до полного их отсутствия;
- брадикардия, аритмия;
- нарушения слуха, координации движений;
- проблемы с глотанием пищи и слюны (реже);
- атрофия мышц конечностей;
- прекращение работы одного из желудочков сердца и смерть.
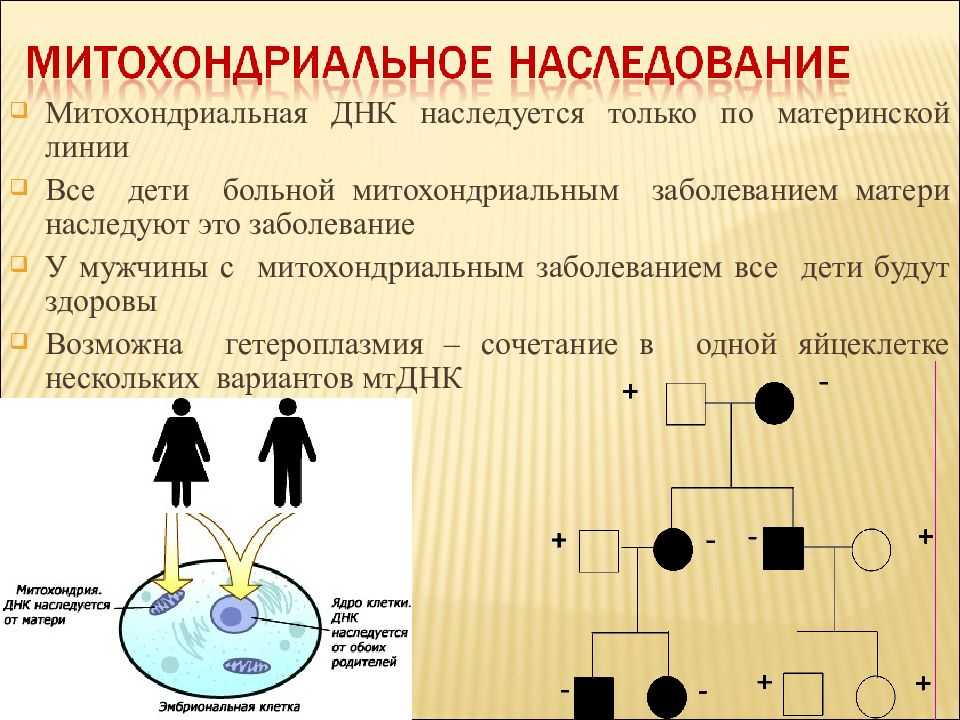
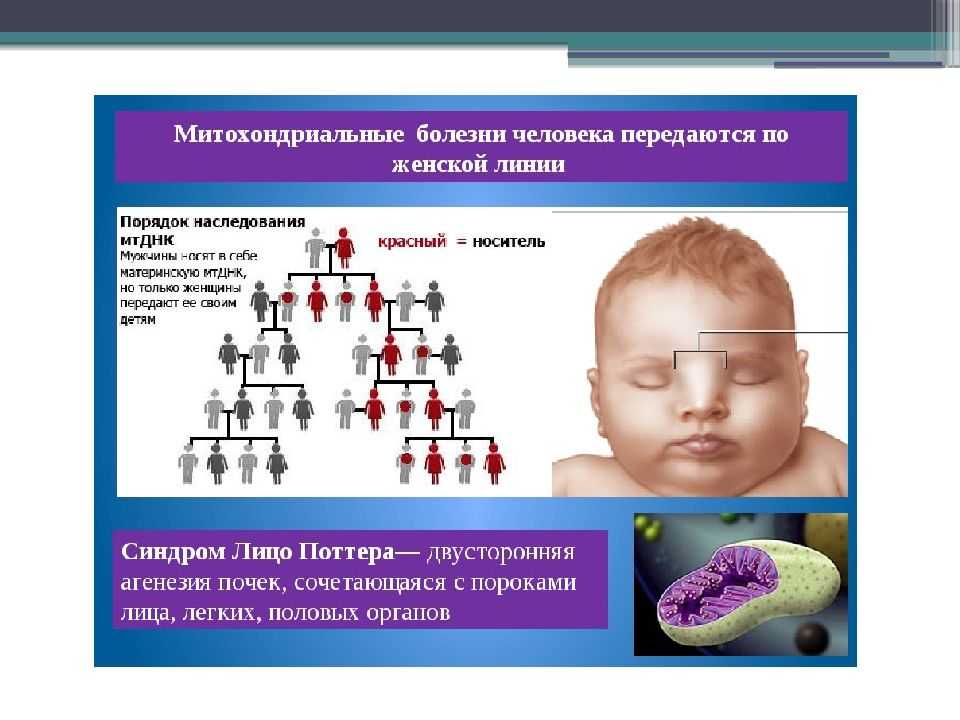
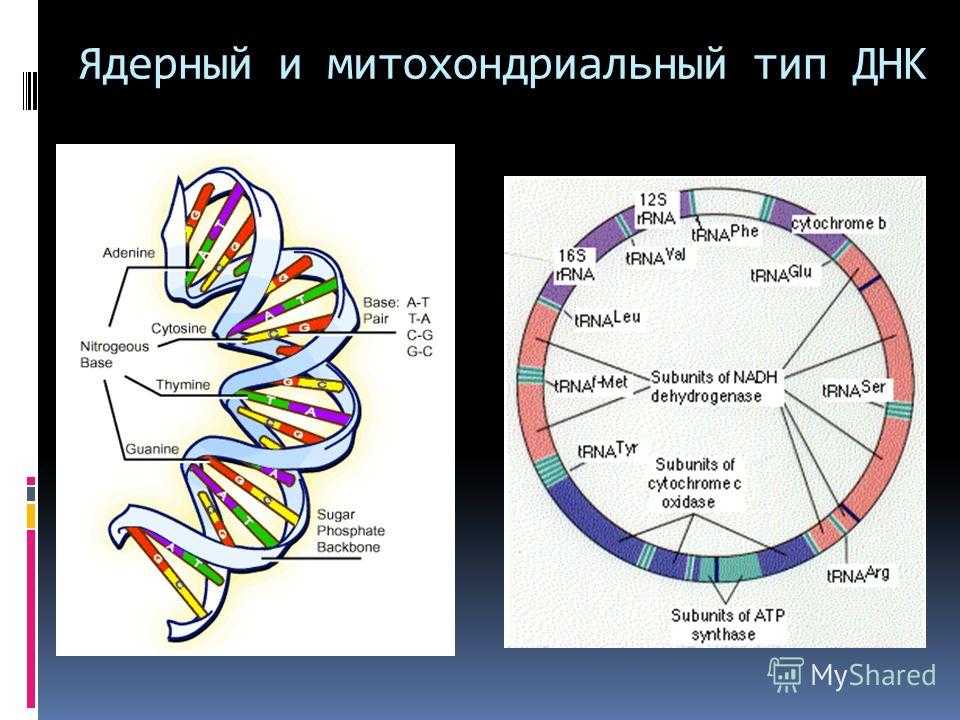
Этиология болезни такова: «испорченный» геном митохондрий продолжает копироваться в искаженной форме при каждом делении клетки. Поскольку среди его главных функций – нормальный энергетический обмен, то начинают страдать те органы, где затраты энергии максимальны (нервные волокна, сенсорная система, мышцы). При отсутствии симптоматического лечения митохондриальной миопатии наступает смерть (средние показатели — до 24-36 лет).
Примечательно, что параллельно с «испорченными» клетками развиваются и работают те, у которых митохондрии в норме.
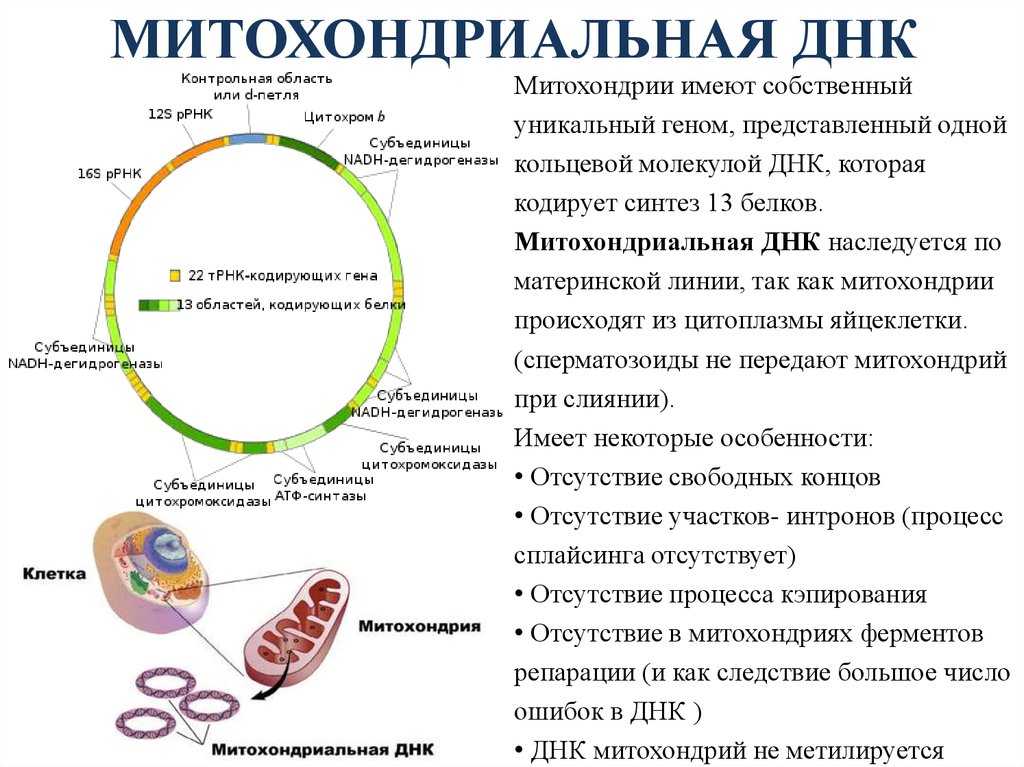
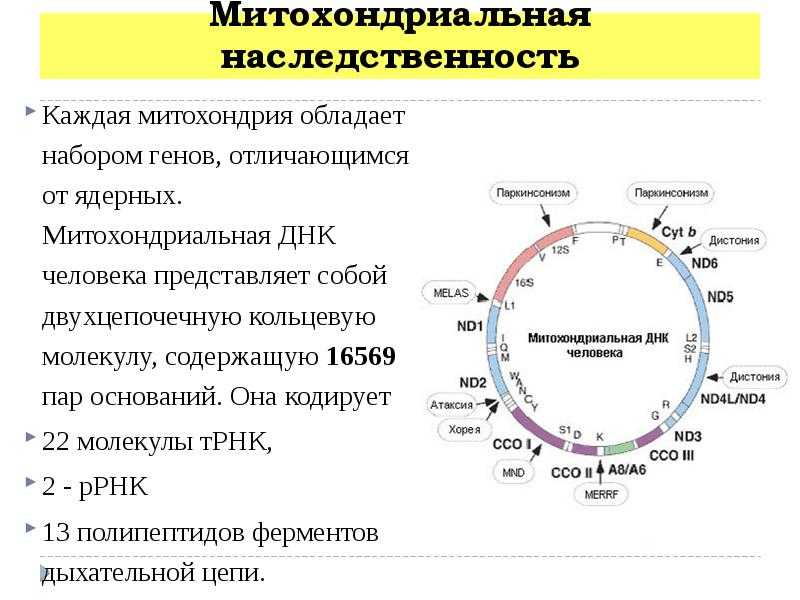
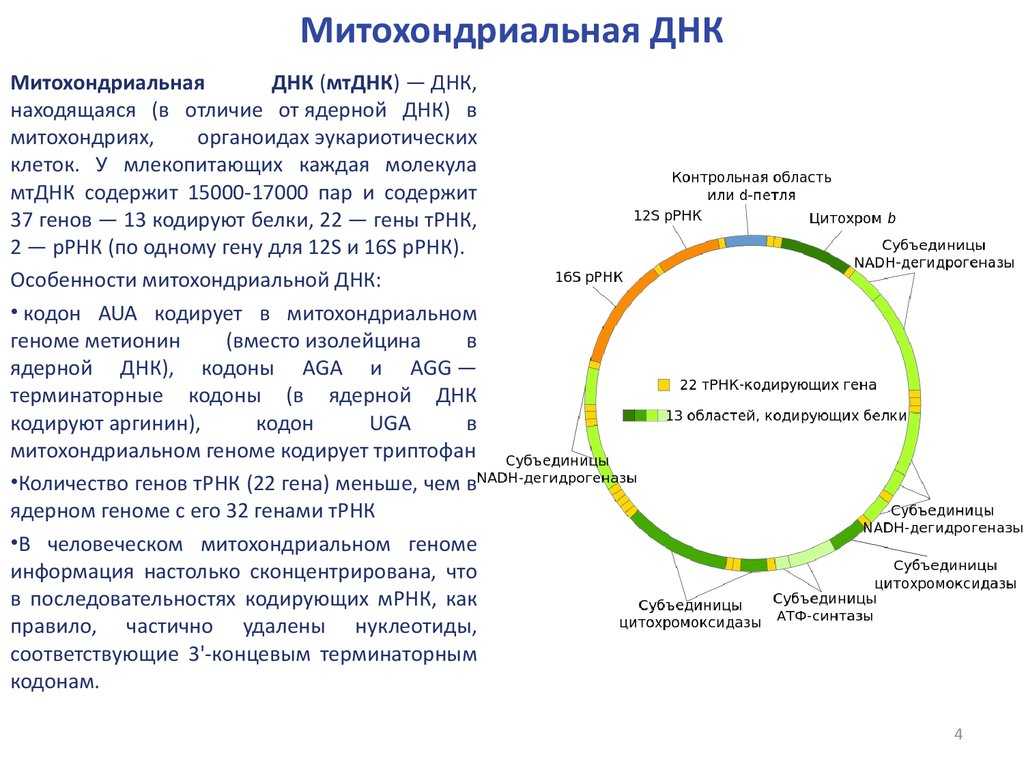
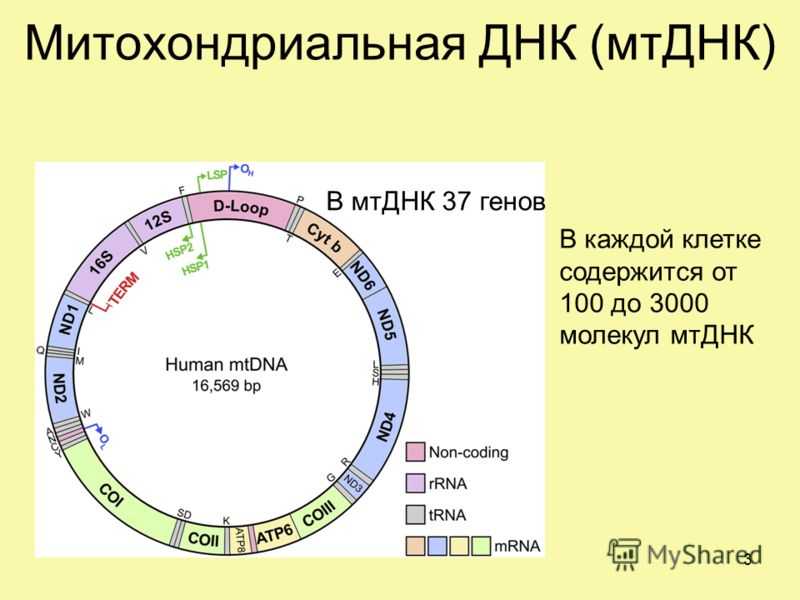
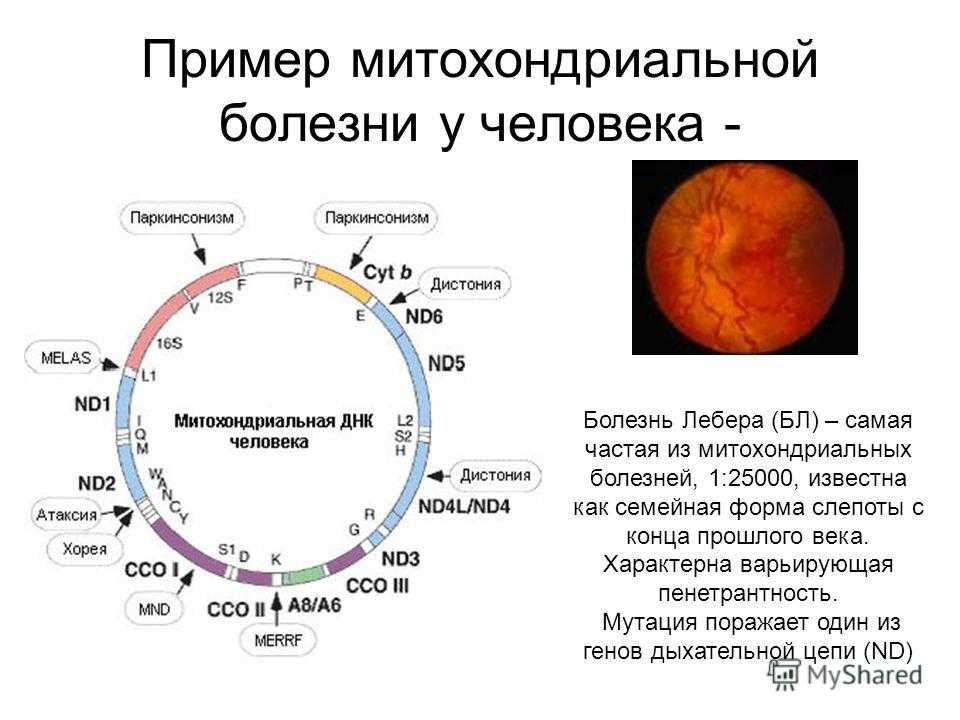
Делеции мтДНК и патология
Одним из важных мутационных событий, возникающих в митохондриальном геноме, является формирование больших делеций, приводящих к утрате нескольких генов и, как следствие, к определенному дефициту белков цепи переноса электронов. Повышенное содержание молекул мтДНК с делецией может приводить к нарушению процесса окислительного фосфорилирования и ряду заболеваний. Исследования показали, что большие делеции мтДНК могут вызывать снижение мужской фертильности, невынашивание беременности и эмбрионные нарушения, ускоренное старение, также могут содействовать развитию нейродегенеративных заболеваний и ряда других заболеваний, таких как митохондриальные миопатии (миозит с тельцами-включениями, синдром Кирнса-Сейра, офтальмоплегическая миопатия, синдром Пирсона, митохондриальная нейрогастроинтестинальная энцефаломиопатия, Синдром Лея), кардиомиопатии, панцитопении, нейросенсорная тугоухость. Кроме того, делеции мтДНК могут снизить уровень выживаемости пациентов с почечной недостаточностью и быть маркером успешности/неудачи ЕКО.
Каковы преимущества и риски тестирования?
Преимущества своевременного тестирования в том, что семейная пара сможет узнать о состоянии здоровья будущего потомства следующее:
- Подвержен ли ребенок риску или не будет иметь генетическое заболевание.
- При выявлении рисков появляется возможность предотвращения развития патологии.
- При обнаружении серьезных отклонений у плода женщина может принять решение о прерывании беременности.
Риски тестирования:
- Результаты могут повлиять на эмоциональное состояние человека, лишить его надежды на возможность иметь детей.
- Тестирование может повлиять на взаимоотношения между членами семьи: не каждый захочет поделиться информацией о своем здоровье.
- Тестирование может не дать достаточно информации о состоянии будущего ребенка.
Физические риски тестирования минимальны. Во многих тестах используется только образец крови или слюны.
Исключение — амнио-обследование может спровоцировать выкидыш, потому что берется образец околоплодной жидкости.
Диагностика наследственных болезней
Жизнь человека начинается с момента зачатия
Чтобы уточнить состояние плода, важно провести пренатальную диагностику во втором триместре беременности. Тест поможет рассчитать риски различных синдромов (Дауна, Эдвардса, Корнели де Ланге) и дефектов.
Для определения метаболитов, специфических для наследственных болезней нарушения обмена веществ (энзимопатий), проводятся специальные пробы:
— Феллинга;
— Альтгаузена;
— Бенедикта;
— проба на гипераминоацидурию;
— микробиологический тест Гатри.
Чтобы диагностировать наследственные нарушения обмена аминокислот, олигосахаридов и гликозамимногликанов (мукополисахаридов), используются более сложные методы аналитической биохимии;
— электрофорез;
— тонкослойная хроматография;
— газовая и жидкостная хроматография;
— масс-спектрометрия;
— магнитная резонансная спектроскопия.
Помимо этого, медицина предрасполагает и другими методами определения генетических заболеваний:
— Генеалогический;
— Молекулярно-генетический;
— Биохимический;
— Цитогенетический;
— Дерматоглифика;
— Генетическое прогнозирование.
Интересуетесь антивозрастной
и превентивной медициной?
Узнайте больше на обучающих программах Anti-Age Expert
Чтобы стать лучшим — учитесь
у лучших!
Эксперты со всего мира станут вашими наставниками
на пути изучение Anti-Age Expert. Подробнее
Список литературы
- Н. П. Бочков «Клиническая генетика»
- В. М. Тоцкий «Генетика»
- А. В. Шевченко «Генетика человека»
- В. С. Баранов, Е. В. Баранова, Т. Е. Иващенко «Геном человека и гены «предрасположенности»: введение в предиктивную медицину»
- О. С. Юткина, А. Ф. Бабцева «Диагностика генетических заболеваний»
Протромбин
В клиниках предлагается специализированная диагностика тромбозов, тесно связанных с протромбином. Тромбофилия, связанная с протромбином, характеризуется проявлениями венозной тромбоэмболии, в основном у взрослых, в виде тромбоза глубоких вен или тромбоэмболии легочной артерии.
Мутация протромбина
Клинические симптомы этого типа тромбофилии различаются: у многих людей, гетерозиготных или гомозиготных по варианту c.20210G> A, никогда не развивается тромбофилия, у большинства гетерозигот, у которых развивается заболевание, симптомы заболевания остаются бессимптомными до зрелого возраста, а у некоторых появляются симптомы заболевания к 30 годам. Относительный риск развития заболевания во взрослом возрасте у гетерозигот c.20210G> A в 2-5 раз выше, чем у пациентов без мутации.
Хотя диагностика показывает, что тромбофилия, связанная с наличием варианта c.20210G> A гена F2, имеет доказанное влияние на повышенный риск потери беременности, связь с эклампсией и другими осложнениями во время беременности, например, внутриутробной гипотрофией, отслойкой плаценты, полемика на эту тему продолжается.
В настоящее время считается, что внешние факторы, повышающими риск тромбоза у гетерозигот или гомозигот по варианту c.20210G>А – оральные гормональные контрацептивы и длительные путешествия. Тромбофилическое заболевание, связанное с протромбиновым вариантом, передается преимущественно по наследству.
Причины патологий плода: что влияет на рождение детей с генетическими отклонениями
К фактором, способствующим рождению детей с генетическими аномалиями, относятся:
- Генетическая предрасположенность. Гены — это информация, закладываемая от обоих родителей. Определяются такие показатели, как рост, цвет глаз и волос. Точно также закладываются и различные отклонения, если у обоих или у одного из родителей имеется повреждённый ген. Вот почему запрещается вступать в брак близким родственникам. Ведь тогда возрастает вероятность вынашивания плода с генетической патологией. С партнером, имеющим противоположный генетический набор, больше шансов родить здорового малыша.
- Возраст родителей. К группе риска относятся мамы старше 35 лет и папы старше 40 лет. С возрастом снижается иммунитет, возникают хронические заболевания, и иммунная система женщины попросту «не заметит» генетически повреждённого сперматозоида. Произойдёт зачатие, и, если у молодой женщины организм сам отторгнет неполноценный плод, у возрастной мамы беременность будет проходить более спокойно.
- Вредные привычки мамы. Практически 90% патологических беременностей проходит при маловодии. У курящей женщины плод страдает от гипоксии, продукты распада альдегидов (спиртов) на начальных сроках беременности приводят к мутациям и отклонениям. У алкоголичек в 46% случаев дети рождаются с генетическими патологиями. Спирты также «ломают» генетические цепочки и у отцов, которые любят выпить.
- Инфекции. Особенно опасны такие заболевания, как грипп, краснуха, ветрянка. Наиболее уязвимым плод является до 18-й недели, пока не сформируется околоплодный пузырь. В некоторых случаях женщине предлагают сделать аборт.
- Приём медикаментов. Даже обычный ромашковый чай для беременной женщины является токсичным. Любой приём лекарств должен сопровождаться консультацией врача.
- Эмоциональные потрясения. Они вызывают гибель нервных клеток, что неизменно сказывается на развитии плода.
- Плохая экология и смена климата. Забеременев во время отдыха на Таиланде, есть вероятность вместе с беременностью привезти опасную инфекцию, которая в родных краях начнет медленно развиваться, сказываясь на здоровье малыша.
Что такое гены и какое отношение они имеют к заболеваниям?
Гены – группы белков, которые имеются в каждой клетке вашего организма. Гены находятся в хромосомах и контролируют процесс роста, а также помогают вам оставаться здоровым. Иногда, когда гены ненормальны или повреждены, они могут работать неправильно, а это может привести к различным заболеваниям. Некоторые генетические аномалии, или мутации, могут передаваться от поколения к поколению. Некоторые происходят случайно. Иногда всего одна мутация может вызвать заболевание, но большинство заболеваний, как правило, вызываются комбинациями генетических и природных факторов.
Что такое генетический тест?
Генетические тесты могут помочь выяснить, есть ли у вас какие-либо наследственные заболевания. Обычно для его проведения требуется образец кожи или крови. Тесты на выявление генетических мутаций постепенно становятся всё более доступными.
Что означает положительный результат теста?
Положительный результат теста означает, что у вас произошла мутация, на которую вас тестировали. Если результат вашего теста оказался положительным, то это означает, что у вас выше риск заболеть тем или иным заболеванием, чем у большинства людей, но это не означает, что вы обязательно им заболеете.
Что означает отрицательный результат теста?
Отрицательный результат теста означает, что у вас не произошла та или иная мутация. Это означает, что данное заболевание в вашей семье не является наследственным. Отрицательный результат теста не означает, что вы не переболеете тем или иным заболеванием. Это означает лишь, что у вас ниже риск им заболеть, чем у других людей.
Кому следует пройти такой тест?
Изучив историю вашей семьи, ваш врач сможет сказать, возможно ли такое, что у вас есть генетическая мутация, которая может привести к заболеванию. Данное заболевание может оказаться в вашей семье наследственным, если кровный родственник перенёс его в раннем возрасте или если его перенесли большинство членов вашей семьи. Люди отдельных этнических групп могут быть также склонны к конкретным заболеваниям. Если у кого-то из членов вашей семьи уже есть такое заболевание, то он должен пройти тест в первую очередь. Это поможет узнать, какие гены, если таковые есть, имеют отношение к данному заболеванию.
Как мне определить, нужно ли мне пройти тест?
Если вам кажется, что у вас, возможно, есть наследственные заболевания, поговорите со своим семейным врачом. Ваш доктор задаст вам несколько вопросов о вашем здоровье и здоровье ваших кровных родственников. Эта информация поможет вашему врачу определить, каков ваш риск в данном случае. То, что об этом ваш доктор расскажет вам, поможет вам решить, нужно ли вам проходить этот тест.
Как наследуются хромосомные патологии
Эти заболевания детям передаются от родителей, хромосомы которых имеют измененные участки. Причем в большинстве случаев мама и папа даже не знает о существовании у них особенности, которая однажды дает о себе знать рождением больного ребенка. Чтобы выяснить причины этого явления, нужно понять, как происходит наследование болезней.
Существует несколько вариантов передачи таких заболеваний:
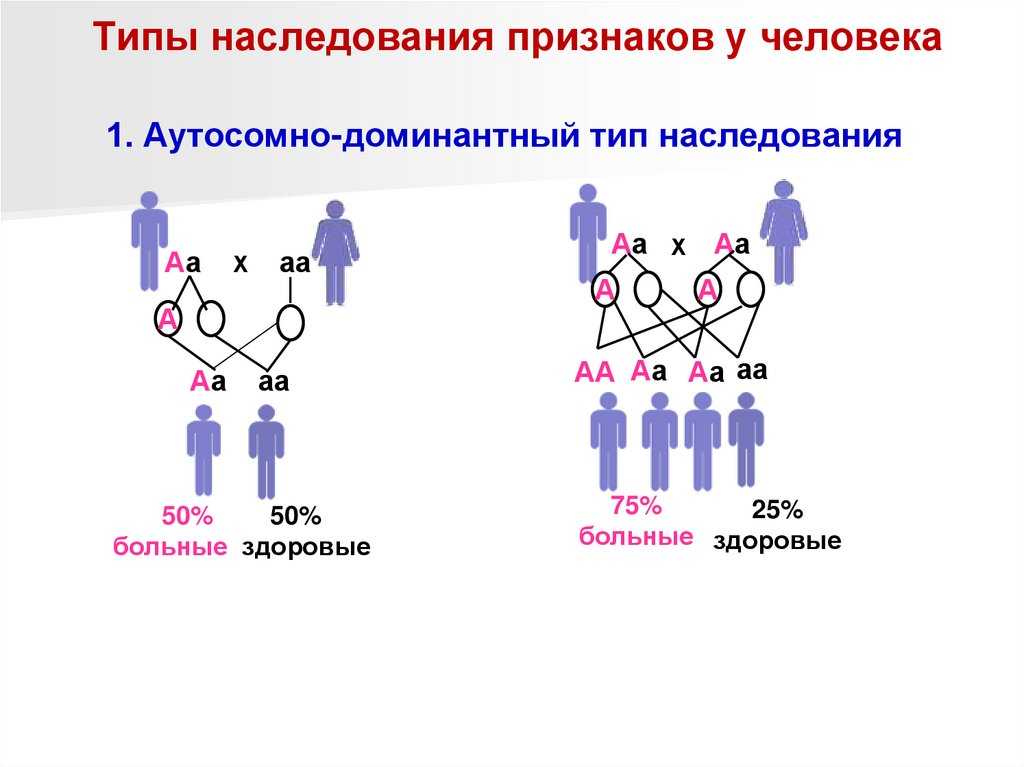
- Аутосомно-доминантный, при котором патология возникает, если хотя бы у одного родителя есть дефектный ген. Вероятность рождения больного ребёнка в этой паре составляет 50%. Пример – хорея Хантингтона, при которой наблюдаются непроизвольные движения и судороги.
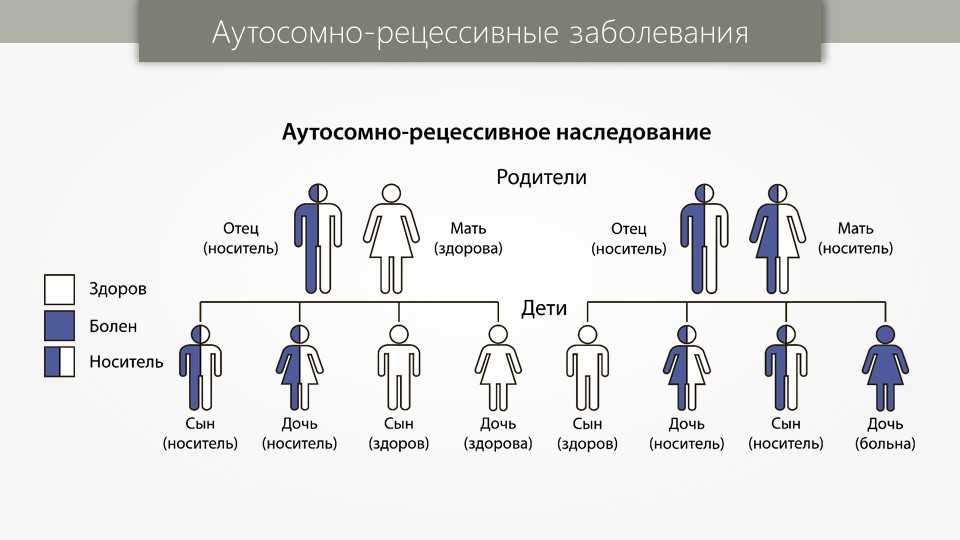
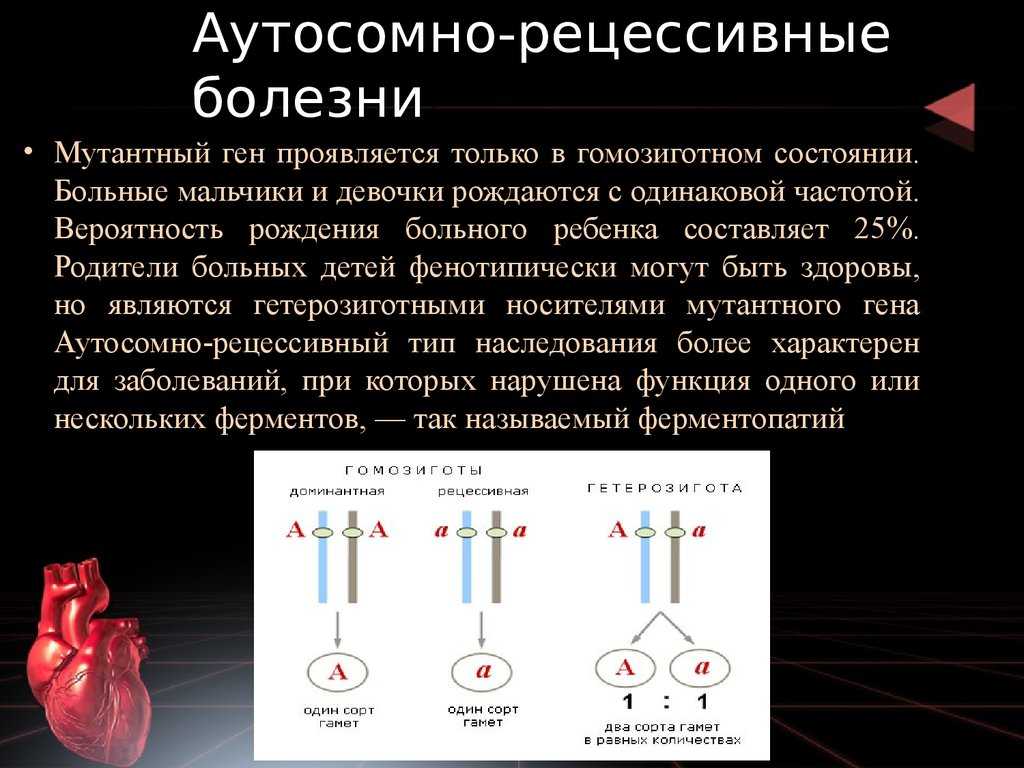
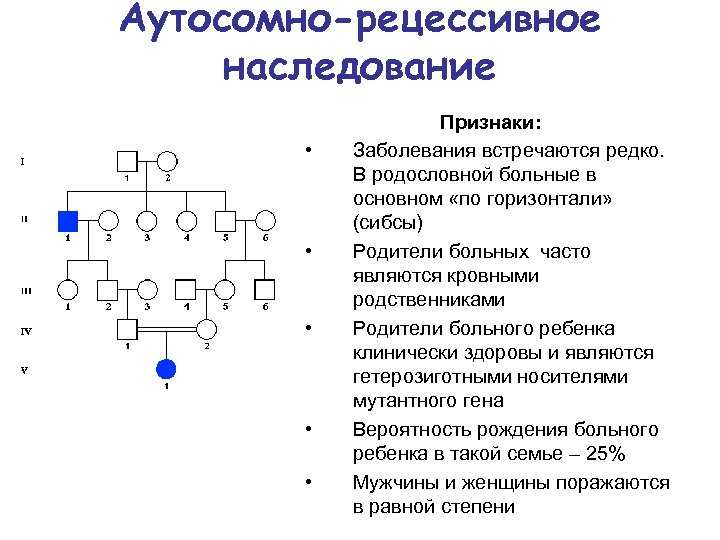
- Аутосомно-рецессивный – вариант, при котором больной ребенок появится, если одинаковый «дефектный» ген есть у обоих родителей. К этой группе относится большое количество заболеваний, при которых поражается нервная система, обмен веществ или наблюдается неправильное развитие органов.
- Кодоминантный – в этом случае нарушение проявляется частично. Например, такой болезнью является серповидно-клеточная анемия, при которой красные кровяные клетки имеют форму серпа и не могут полноценно переносить кислород к тканям. У ребёнка с кодоминантным типом болезни в крови обнаруживаются как нормальные эритроциты, так и измененные.
- Сцепленный с полом. Такими недугами страдают только мальчики или девочки. Самый известный вариант – гемофилия, при которой не сворачивается кровь. Заболевание наблюдалось у сына последнего российского императора и у многих европейских королей и царей. Женщины являются только носителями – болезнь у них не проявляется.
Во всех случаях родители могут быть вполне здоровы и даже не знать о своей генетической особенности. Поэтому выявить нарушение можно только с помощью анализа.
Решение — молекулярно-генетическое исследование опухоли
Но и из этого тупика можно найти выход — для определения генетического профиля рака используется комплексное молекулярно-генетическое исследование опухоли. В результате онкогенотеста пациент и его лечащий врач получают заключение, которое содержит список эффективных, неэффективных и токсичных препаратов, а также список клинических испытаний, в которых пациент может принять участие. По этому заключению онколог может подобрать максимально эффективную и минимально токсичную для пациента терапию.

Использование в России
Такие исследования широко используются за рубежом и доступны всем пациентам. Онкогенотесты сертифицированы FDA (США) и Европейскими регуляторами. В некоторых странах комплексные генетические исследования уже финансируются из фондов обязательного медицинского страхования, например в США и Южной Корее. Нехватка оборудования и квалифицированных кадров — основная причина ограничения широкой доступности онкогенотестов в других странах. В России же комплексные генетические исследования в онкологии используются онкологами с 2015 года, но на данный момент не входят в программу ОМС.
Стоимость и польза от молекулярного профилирования опухоли
Стоимость генетического исследования опухоли в России — 270 тыс. руб. Высокая стоимость обусловлена сложностью технологии, высокой стоимостью оборудования и реактивов и трудоемкостью обработки генетических данных.
Стоит отметить, что высокая стоимость молекулярно-генетического исследования оправдывает себя.
Оставьте заявку, чтобы узнать стоимость исследования ONCOGENOTEST
Исследование позволяет:
Для пациентов c первичным онкологических заболеванием перед началом лечения:
- Построить правильную стратегию лечения в “точке 0”
- Избежать неэффективной и токсичной терапии
- Построить прогноз течения заболевания
Для пациентов с прогрессией/рецидивом:
- Найти мутации устойчивости к терапии
- Найти эффективную таргетную или иммунотерапию
Для пациентов с невосприимчивостью к терапии
- Подтвердить/пересмотреть диагноз
- Найти дополнительные терапевтические опции — таргетная терапию
- Изучить возможность участия в клинических испытаниях
С помощью молекулярно-генетического исследования пациент может узнать о всех особенностях своего рака. Это знание позволяет подобрать наиболее подходяще лечение и избежать терапии с тяжелыми побочными эффектами.
Что такое пренатальный скрининг
Пренатальный скрининг, диагностика и лечение является относительно новой проблемой в акушерстве. Началом пренатального скрининга была, возможно, эра ультразвуковой диагностики в акушерстве, которая началась около двух десятилетий назад. С открытием новых генов и их фенотипов становится все более возможным пренатальный генетический диагноз. Следует различать понятия скрининга и диагностики.
Пренатальный скрининг позволяет выявить индивидов высокого риска осложнений среди популяции индивидов с низким риском осложнений. Специфичность и чувствительность скрининговых тестов очень важны, учитывая возможность ложноположительных и ложноотрицательных результатов скрининга.
Пренатальная диагностика, конечно, более специфическая, чем скрининг (например, амниоцентез или биопсия хориона), но имеет и больший риск осложнений. Первым шагом по определению риска для плода является скрининг матери о наличии определенных состояний или заболеваний.
Нередко возникает вопрос о вероятности роста частоты врожденных пороков у потомков семейных пар, которые получали лечение по поводу бесплодия. Тяжелая олигоспермия и азооспермия ассоциируются со сбалансированными транслокациями хромосом (3-5%), синдромом Кляйнфельтера (47, ХХУ), аномалиями и микроделеции У-хромосомы.
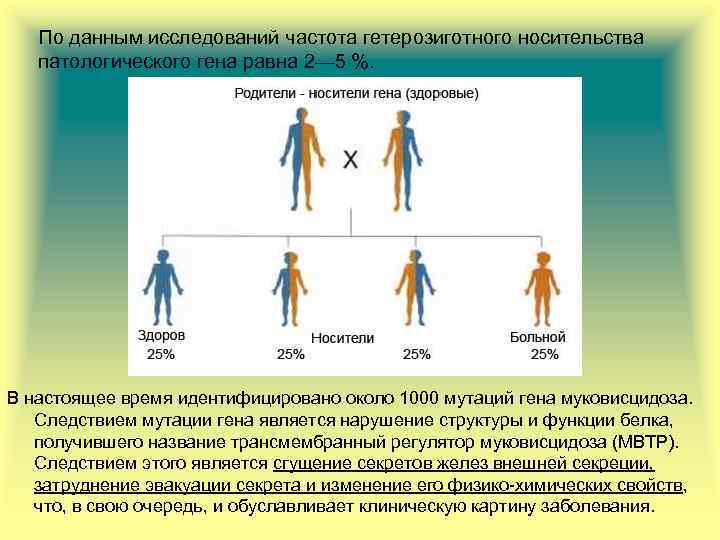
Аномалии Х-хромосомы (ХХУ, ХХХ, Х-мозаицизм при синдроме Тернера) ассоциируются с пониженной фертильностью (субфертильностью), а также увеличением риска хромосомных аномалий у потомков. В 2/3 пациентов с врожденным отсутствием семявыносящих протоков имеет место хотя бы одна мутация гена, который отвечает за развитие кистозного фиброза. Итак, эти пациенты подлежат скринингу на наличие кистозного фиброза. Таким пациентам обычно показана интрацитоплазматическая инъекция сперматозоида в яйцеклетку, хотя наличие мутантного гена по кистозному фиброзу может влиять на репродуктивные намерения.
Как передаются по наследству генетические заболевания
В диаграммах ниже, D или d представляет дефектный ген, а N или n представляет нормальный ген. Мутации не всегда приводят к болезни.
Доминантные заболевания:
Один из родителей имеет один дефектный ген, который доминирует над своей нормальной парой. Так как потомки наследуют половину своего генетического материала от каждого из родителей, есть 50% риск наследования дефектного гена, и, следовательно, заболевания.
Рецессивные заболевания:
Оба родителя являются носителями одного дефектного гена, но при этом имеют нормальную пару гена. Для наследования заболевания необходимы две дефектных копии гена. Каждый потомок имеет 50% шанс быть носителем, и 25% шанс унаследовать заболевание.
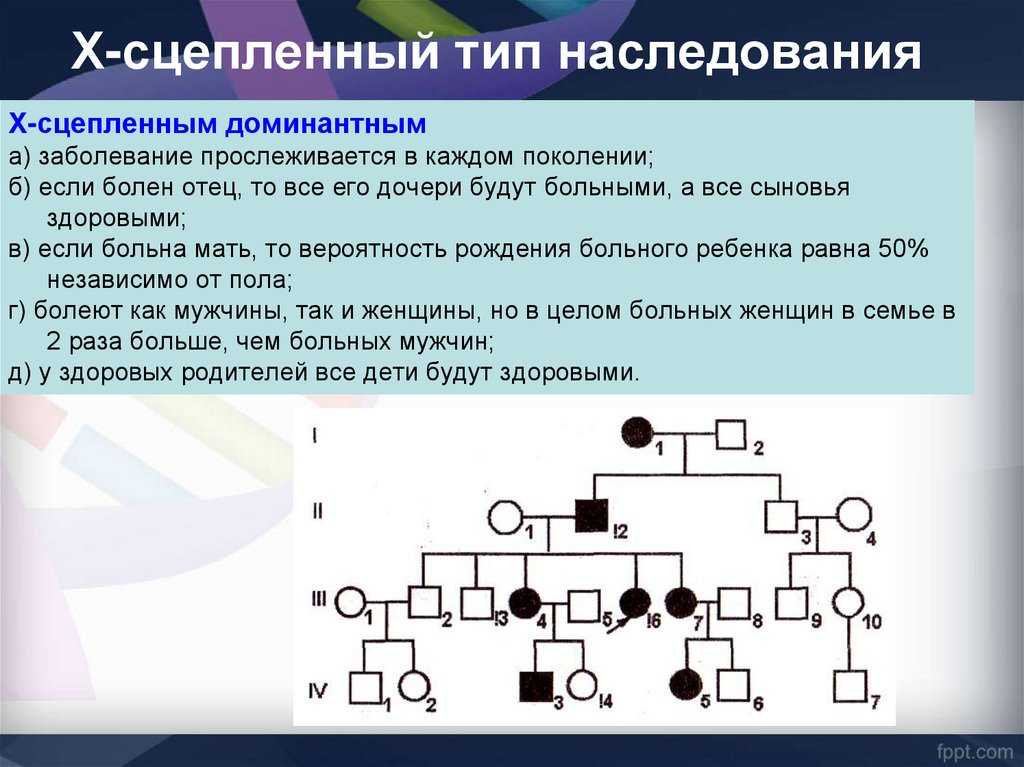
X-сцепленные заболевания:
Нормальные женщины имеют XX хромосомы, а нормальные мужчины XY. Женщины, которые имеют нормальный ген на одной из Х-хромосом, защищены от дефектного гена на их другой Х-хромосоме. Однако, у мужчины отсутствует такая защита в связи с наличием только одной Х-хромосомы. Каждый мужской потомок от матери, которая несет в себе дефект, имеет 50% шанс унаследовать дефектный ген и заболевание. Каждый женский потомок имеет 50% шанс быть носителем, как и ее мать. (на рисунке ниже X представляет нормальный ген а X представляет дефектный ген)
Показания для тестирования на ломкую Х-хромосому
- Индивиды с задержкой умственного и общего развития, аутизмом
- Индивиды с чертами фрагильной Х-хромосомы
- Индивиды с наличием синдрома фрагильной Х-хромосомы в семейном анамнезе
- Индивиды с наличием в семейном анамнезе недиагностированной задержки умственного развития
- Плоды от матерей-носителей
Геномный импринтинг — процесс, при котором активация гена происходит преимущественно в материнской или преимущественно в родительской хромосоме, но не в обеих хромосомах. Нормальное развитие имеет место лишь в том случае, если присутствуют обе копии (материнская и отцовская) импринтинг-ген. Импринтинг-ген неактивен, значит, активный ген теряет (путем делеции) или получает мутацию, в таком случае плод будет пораженным. Лишь несколько генов могут испытывать импринтинга. Примерами геномного импринтинга может быть синдром Ангельмана и полный пузырный занос (вариант гестационной трофобластической болезни).
Синдром Ангельмана характеризуется тяжелой задержкой умственного развития, атаксической походкой, типичным лицом, пароксизмами смеха и судорогами. Ген синдрома Ангельмана является активным только в материнской унаследованной хромосоме, следовательно, если происходит делеция материнской хромосомы 15 или материнская копия гена имеет мутацию, белковый продукт не образуется и плод будет пораженным.
Синдром Ангельмана также может развиться, если обе копии хромосомы 15 является унаследованными от отца (отсутствие материнской копии хромосомы 15). Это состояние получило название унипарентальной дисомии. Унипарентальная дисомия возникает чаще вследствие потери хромосомы у эмбриона с трисомией или добавления хромосомы у плода с моносомией по этой хромосомой. Каждая из хромосом может быть генетически различной (гетеродисомия) или идентичной (изодисомия), в зависимости от времени возникновения этого феномена — в течение первого или второго мейотического деления, соответственно.
Полный пузырный занос обычно является диплоидным (46, ХХ или Х ¥), но может иметь полностью отцовское происхождение, без материнского хромосомного материала. При таких условиях плод не может развиваться. Полный пузырный занос может сопровождать нормальную многоплодную беременность, но в этом случае возрастает риск материнских осложнений (гипертиреоидизм, преэклампсия, преждевременные роды). В отличие от полного пузырного заноса, частичный пузырный занос обычно является триплоидным (69, ХХХ, 69, ХVV), с дополнительным набором отцовских хромосом.
Триплоидия с дополнительным набором материнских хромосом имеет место при ЗВУР плода, врожденных пороках развития и маленькой плаценте.
Когда и почему возникают генетические патологии плода: риски по возрастам
Аномалии развития плода закладываются уже в момент оплодотворения сперматозоидом яйцеклетки. Например, такая патология, как триплоидия (наличие трех хромосомом в ряду цепочки, а не двух, как положено), возникает в случае проникновения в яйцеклетку двух сперматозоидов, каждый из которых оставляет по одной хромосоме. Естественно, с таким набором живой организм не может выжить, поэтому на определённом этапе происходит выкидыш или замершая беременность.
В целом хромосомные патологии разделяются на 4 группы:
- Гаметопатия. Патология имеется ещё до зачатия в самом сперматозоиде или яйцеклетке, т.е. это генетическое заболевание — врожденная патология.
- Бластопатия. Аномалии возникают в первую неделю развития зиготы.
- Эмбриопатия. Повреждения эмбрион получает в период от 14 до 75 дней после зачатия.
- Фетопатия. Заключается в формировании патологии развития плода начиная с 75 дня после оплодотворения.
Данные статистики наводит на мрачные мысли. Так, риск рождения малыша с хромосомными аномалиями у 20-летних женщин составляет 1:1667, а у 35-летних уже 1:192. А на деле это означает, что в 99,5% случаев ребёнок у тридцатипятилетней матери родится здоровым.
Характерный клинический случай
Синдром Кернса–Сейра может иметь разные первоначальные проявления и дальнейшую клиническую картину. К примеру, у 25-летнего мужчины с выраженным птозом обеих век, атрофией мышц конечностей и спины, отсутствием движений глазными яблоками, пониженным зрением, болезнь проявилась в младшем школьном возрасте.
При физических нагрузках (бег) появлялись сильные головокружения, рвота, боль в животе. В 12 лет специалисты заметили птоз левого века, через 5 лет такая же участь постигла правое веко. При этом отмечалось двоение в глазах.
На фоне симптоматического лечения опущение уменьшилось, но препараты помогали все меньше, что сочли последствием привыкания. Для предотвращения полной слепоты рекомендовали укорочение век. С 23-летнего возраста начала развиваться тугоухость, прогрессирует общая мышечная слабость.
Нарушений в интеллектуальном развитии, работе сердца не обнаружено. Постоянное наблюдение у кардиолога и невропатолога дает возможность стабилизировать состояние, снизить интенсивность прогрессирования болезни.
Симптомы, характерные для синдрома Кернса–Сейра
Митохондриальная миопатия может развиваться и другим путем, когда при раннем выявлении болезни прослеживается быстрое ухудшение состояния без отзыва организма на лечение. Например, родители 5-летнего мальчика обратились к врачам с жалобами на одновременный птоз обеих век, нарушения движений глазными яблоками. При дальнейшем наблюдении выявили также нарушения сердечного ритма, психофизическое отставание в развитии, торможение полового созревания. За 6 лет наблюдений синдром прогрессировал до:
- координационных нарушений;
- затрудненного жевания и постоянного поперхивания;
- атрофии мимических мышц;
- атриовентрикулярной блокады;
- наджелудочковых экстрасистол.
Главным достижением лечения в данном случае стала временная нормализация сердечного ритма.
Динамика синдрома индивидуальна, зависит от количественных изменений в митохондриях, систематически принимаемых препаратов, а также от сопутствующих болезней.