Об особенностях вакуумной аспирации
Несмотря на большое количество способов безопасной и качественной контрацепции, женщины по-прежнему приходят к врачу с просьбой избавить их от нежелательной беременности. Часто аборт делают и по медицинским показаниям.
Мини-аборт проводят на сроке 4-6 недель беременности с использованием специального вакуумного отсоса-аспиратора. Хотя подобную процедуру называют хирургической операцией, условия ее проведения более щадящие, по сравнению с прерыванием беременности на позднем сроке и с применением выскабливающей кюретки.
![]()
Главная задача гинеколога при проведении данной процедуры – минимизировать последствия операции и не допустить развития осложнений. Именно поэтому специалисты советуют женщинам, не планирующим беременность, следить за своим менструальным циклом и не упустить момент, когда можно провести вакуумную аспирацию или мини-аборт.
Если речь идет о лечебной процедуре, то ее называют вакуум-аспирация или вакуумная чистка. Здесь сроки не имеют значения, так как процедура проводится женщине вне беременности.
Когда проводится вакуумная чистка
Для проведения такой процедуры существует много показаний, ведь она заменила собой выскабливание матки — обязательное мероприятие при любых патологических состояниях, связанных с внутренним слоем органа:
- Прерывание беременности на ранних сроках. В отличие от выскабливания, при вакуумном аборте не повреждается шейка матки, а слизистая восстанавливается быстрее. Это лишь один плюс, про остальные вы узнаете дальше.
- Пузырный занос. При этой патологии вместо эмбриона в полости матки находится образование, состоящее из мелких пузырьков. Если пузырный занос не удалить — женщину ждут воспаление, которое может закончиться бесплодием.
- Замершая или неправильно протекающая беременность, когда плод перестал развиваться или погиб. В этом случае вакуумная чистка — наиболее оптимальный способ удаления замершего плода.
- Маточные кровотечения, возникающие в климактерическом периоде и при патологиях половых органов. С помощью вакуум-аспиратора удаляется разросшаяся слизистая, выделение крови прекращается.
- Неполный выкидыш или неполный аборт, после которого в матке остаются части плодного яйца, вызывающие кровотечения и нарушения сокращения органа. Если процедуру не провести — воспаление неминуемо.
- Удаление из маточной полости крови, жидкости, гноя, кровяных сгустков. Эта процедураулучшает состояние женщины при нарушениях сокращения матки после родов, эндометрите, сальпингоофорите;
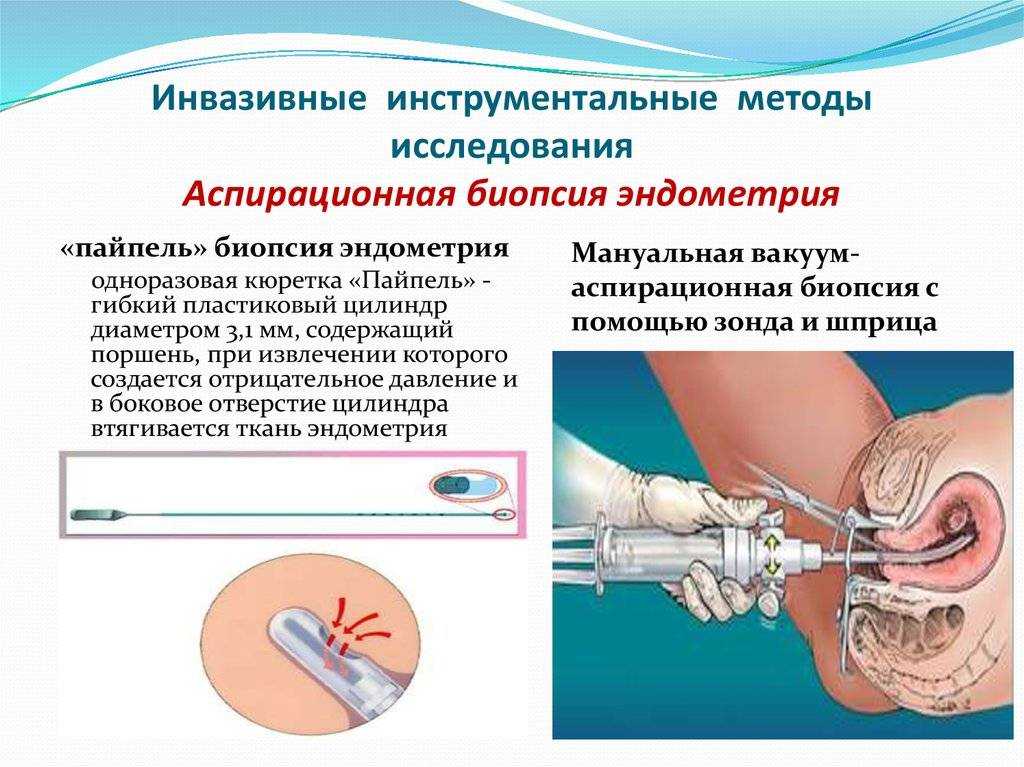
- Изъятие тканей для проведения биопсии при подозрении на раковые опухоли.
Сроки, допустимые для мини аборта вакуумом
В России вакуумный аборт делают при сроке беременности до 5 недель, что позволяет защитить женщину от возможных осложнений, связанных с неполным выходом плодного яйца и оболочек. В других странах все обстоит по-другому. Например, в США вакуум аспирация, как метод аборта допускается в течение всего первого триместра, до 12 недель беременности.
Причины неразвивающейся беременности
Причины неразвивающейся беременности разнообразны. В гинекологической практике в большинстве случаев невозможно выделить конкретный фактор, который может привести к подобной патологии. Специалисты выделяют следующие причины неразвивающейся беременности, которые имеют ведущее значение:
- Инфекции;
- Хромосомные аномалии;
- Расстройства иммунитета;
- Гормональные нарушения.
Инфекционный фактор – ведущая причина неразвивающейся беременности. Длительное нахождение микроорганизмов в полости матки может вызвать формирование или усиление патологических состояний половых органов, привести к нарушениям гемодинамики и обмена веществ, что может стать причиной прекращения развития и роста плода. Ученые доказали, что инфекция становится в 1-2% причиной неразвивающейся беременности, последствиями которой становятся врожденные аномалии плода, несовместимые с жизнью.
Стоит отметить, что не каждая беременность, развивающаяся на фоне инфекции, заканчивается трагически, к тому же степень повреждения эмбриона может быть разной. Все зависит от пути проникновения микробов, вовлечения в процесс околоплодных вод и плаценты, вида и количества организмов, длительности заболевания и других факторов. Выделяют следующие группы микроорганизмов, которые с большей степенью вероятности становятся причинами неразвивающейся беременности на ранних сроках:
- Условно-патогенные микробы: стрептококки, стафилококки, кишечная палочка, клебсиелла и другие;
- Вирусы: вирусы краснухи и Коксаки, ЦМВ, ВПЧ, аденовирус;
- Патогенные микробы: микоплазма, хламидия, бледная трепонема;
- Простейшие: токсоплазмы, грибы и другие.
Восходящий путь инфицирования эмбриона является частой причиной неразвивающейся беременности на ранних сроках, которая может привести к частичному разрыву плодных оболочек, заражению околоплодных вод. В результате эмбрион заглатывает инфицированную жидкость, поражающую легкие, пищеварительную систему, мочевыделительные органы, кожные покровы, что в результате приводит к гибели плода. Нисходящий путь инфицирования также может стать причиной неразвивающейся беременности, последствиями такого процесса становятся патология плаценты, поражение околоплодных вод и органов плода и, как результат, его гибель.
Инфекционные агенты, как причины неразвивающейся беременности, могут оказывать не только прямое влияние на ткани плода и плаценту, но и вызывать неадекватный иммунный ответ. Это может стать причиной неразвивающейся беременности, последствия которой будут заключаться в гибели эмбриона.
Научно доказанная причина неразвивающейся беременности – хромосомные аномалии. Гибель плода может быть вызвана неправильным развитием зиготы, структурными изменениями плаценты, генетическими аномалиями органов и систем. Особая роль среди генетических причин неразвивающейся беременности принадлежит хромосомным аберрациям (перестройка хромосом). При этом стоит отметить, что изменение структуры хромосом как причина неразвивающейся беременности последствия вызывает уже на 6-7 неделе в 60-75%, на 12-17 – 20-25%, 17-28 – 2-7%; трисомии встречаются в 45%, моносомии – 30%, триплоидия – 20%, тетраплоидия – 5%.
Генетические аномалии — причины неразвивающейся беременности, последствия которых связаны не только с интенсивностью мутации хромосом, но и эффективностью их отбора. Чем выше возраст родителей, тем хуже процесс отбора, поэтому аномалии и пороки развития — частые явления.
Неблагоприятные внешние факторы также могут вызвать генетические нарушения. В 60% случаев ведущей причиной неразвивающейся беременности в ранние сроки являются бластопатии. В 15% случаев грубые хромосомные аномалии — причины неразвивающейся беременности, последствия которых — пустые зародышевые мешки.
Эндокринная патология – это одна из причин неразвивающейся беременности, последствия которой основаны на недостаточной имплантации эмбриона, неполноценности плаценты, расстройствах маточно-плацентраного кровообращения, недостаточности прогестерона и других нарушениях.
Аутоиммунные причины неразвивающейся беременности, последствия которых связаны с тяжелыми нарушениями кровотока, дефектами имплантации плода, усиленной атакой клеток эмбриона, в 90-95% случаев заканчиваются гибелью плода на ранних сроках.
На каком сроке внематочной беременности лопается труба?
Внематочная беременность – это серьезное осложнение, возникающее, когда оплодотворенная яйцеклетка прикрепляется вне полости матки. Обычно прикрепление (имплантация) происходит в одной из фаллопиевых труб, однако также возможна имплантация в ткани яичника, брюшной полости или в рудиментарном роге матки, при ее аномальном строении.
Основные причины этого состояния:
- Перенесенные операции на органах малого таза
- Хронические воспалительные заболевания мочеполовых органов
- Гормональный дисбаланс
- Аномалии строения органов репродуктивной системы
- Использование экстренной контрацепции
- Новообразования матки, фаллопиевых труб
На ранних сроках внематочная беременность сопровождается теми же симптомами, что и маточная. Женщину может беспокоить слабость, сонливость, утренняя тошнота, перепады настроения. Самый опасный период, в котором может произойти такое грозное осложнение, как разрыв маточной трубы – это срок с 6 до 10 недель.
Симптомы, при которых следует заподозрить внематочную беременность с угрозой разрыва трубы
| Симптом | Характеристика |
| Боль в животе | При прогрессирующей внематочной беременности боль может носить ноющий, режущий или схваткоообразный характер. Локализуется внизу живота на стороне пораженной трубы. |
| Боль при мочеиспускании и опорожнении кишечника | Отмечается чувство болезненности и давления на задний проход, боль также может усиливаться при мочеиспускании. |
| Кровотечение | Кровотечение из фаллопиевой трубы происходит в брюшную полость, но в связи с понижением уровня прогестерона развивается также маточное кровотечение. Выделения обычно не обильные, по характеру напоминают менструацию. |
| Шок | Возникает из-за большой кровопотери, сопровождается бледностью, учащенным сердцебиением, падением артериального давления, потерей сознания. |
Как избавиться от частого мочеиспускания при беременности?
Самое важное, что стоит знать при лечении частых мочеиспусканий при беременности, – это то, что нельзя лечить сам симптом. Частые мочеиспускания – это лишь проявление, имеющее причину
Связывать частое мочеиспускание только с мочевым пузырем нельзя, нужно убедиться, что отсутствуют более серьезные причины. Если частые походы в туалет связаны с патологией почек или другими серьезными и требующими лечения болезнями, то важно, чтобы беременная находилась под контролем врача. При попытке устранить только симптом, можно усугубить течение основного заболевания, а это может привести к прерыванию беременности. Если же никакой патологической причины частого мочеиспускания у беременной женщины не обнаружено, то стоит соблюдать некоторые рекомендации, чтобы облегчить дискомфорт от частого мочеиспускания.
Чтобы уменьшить выраженность дискомфорта при частых мочеиспусканиях, беременным женщинам следует придерживаться следующих рекомендаций:
Правильный водный режим. Следует пить не более 2 литров жидкости в день, причем желательно пить чистую воду, а не сладкие напитки и чай. При употреблении более 2 литров жидкости в сутки могут возникнуть отеки, так как почки не успеют отфильтровать всю выпитую жидкость. Особенно это актуально на поздних сроках беременности, и, в частности, на последних ее неделях, когда почки плода начинают свою работу, повышая нагрузку на почки матери. Также не нужно пить жидкости перед отходом ко сну, если у беременной возникают частые позывы к мочеиспусканию именно ночью. Правильное питание. Не следует употреблять продукты, которые оказывают мочегонное действие (цитрусы, копчености, маринады, острую пищу, соль). Также следует нормализовать стул, чтобы не было запоров. При запорах происходит повышение давления внутри брюшной полости, а оно может давить на мочевой пузырь, способствуя частым мочеиспусканиям. Физические упражнения. Врачи рекомендуют выполнять упражнения для укрепления мышц тазового дна – упражнения Кегеля. Их суть заключается в сжимании и разжимании сфинктеров мочевого пузыря и заднего прохода. Такие упражнения можно делать сидя, стоя или лежа. Укрепление мышц, сжимающих мочеиспускательный канал, позволяет контролировать позывы к мочеиспусканию, восстановить способность мочевого пузыря накапливать мочу. Дневной сон. Если несколько часов в течение дня женщина отведет для сна, то сможет значительно уменьшить количество походов в туалет в ночное время, так как позволит почкам вывести воду уже в дневное время (как отмечалось, в горизонтальном положении к почкам поступает больше крови, и образуется больше мочи)
Однако на поздних сроках важно спать не на спине, а на боку. Дело в том, что беременная матка после 25 недели в положении лежа не спине может сильно сдавливать крупные вены брюшной полости, несущие кровь из нижних конечностей и органов брюшной полости к сердцу
Такое состояние называется синдромом нижней полой вены. При этом ночные мочеиспускания «вдруг» пропадают. Это может порадовать женщину, однако вместо ночных мочеиспусканий женщину начинают беспокоить такие симптомы как головокружение, одышка, слабость (предобморочное состояние). Чтобы дневной сон не вызвал подобных симптомов, спать рекомендуется на левом боку. Поддержка иммунитета. Беременной следует позаботиться о том, чтобы не простудиться. Малейшее переохлаждение, особенно нижних конечностей, легко может привести к инфекциям. Поэтому следует принимать витамины, препараты, повышающие иммунитет, больше гулять на свежем воздухе, а также позаботиться о лечение гнойных инфекций в организме (кариес, ангины, хронический гайморит, бронхит, инфекции, передающиеся половым путем и другие). Максимальное опорожнение мочевого пузыря. Чтобы мочиться реже, следует убедиться, что при мочеиспускании вся моча из пузыря была удалена, иначе в скором времени поступление даже небольшой порции мочи заставит беременную вновь посетить туалет. Кроме того, застойная моча чаще всего вызывает инфекции, а полное опорожнение является профилактикой развития цистита. Не следует сдерживать позывы к мочеиспусканию. Это может привести к нарушению функции мышцы мочевого пузыря и застою мочи. Чтобы полностью опорожнить мочевой пузырь, во время мочеиспускания нужно слегка наклониться вперед. Также можно открыть кран, чтобы под воздействием звука льющейся воды произошло рефлекторное сокращение мочевого пузыря (иногда он повторно сокращается, опорожняясь полностью).
Вакуумная аспирация после медикаментозного аборта
Медикаментозный аборт и вакуум-аспирация относятся к малоинвазивным методам прерывания беременности. Однако медикаментозный вариант больше эффективен до 4 недель, а вакуумный – до 5 недель.
Примерно в 3 % случаев фармацевтический аборт завершается неудачно – плодное яйцо остается внутри. В этом случае, чтобы не травмировать матку хирургическими инструментами, применяют вакуум-аспирацию.
Сделать это необходимо, так как плод, подверженный абортивным препаратам, имеет повреждения. Есть большой риск что ребенок родится очень больным и даже нежизнеспособным.
Если позволяют сроки, то вакуумная чистка – лучший выход из положения, особенно для нерожавших женщин. Вакуум-аспирация в этом случае также, как правило, сохраняет способность женщины в будущем стать матерью. Восстановление здоровья после него происходит быстрее, чем после хирургического аборта.
УЗИ-3Д в первом триместре беременности
В первом триместре закладываются основные органы и системы малыша. Женщина, посетив УЗИ 3D, убеждается, что беременность протекает хорошо и узнает ее точный срок. На экране видно, где прикрепился эмбрион, нет ли пороков развития и предлежания плаценты. Определяется число плодов. Это позволяет выбрать правильную тактику ведения беременности.
Показания к проведению УЗИ 3Д в 1 триместре
Такое обследование надо пройти всем женщинам, но в некоторых случаях оно жизненно необходимо. Это женщины из группы риска:
- старше 35 лет;
- с угрозой прерывания;
- имевшие выкидыши, замершие беременности и детей с хромосомными болезнями;
- работающие на вредном производстве;
- перенёсшие инфекции и принимавшие нежелательные лекарства;
- страдающие хроническими болезнями почек, печени, сердца;
- состоящие в близкородственном браке.
Исследование проводят на 11-13 неделе, когда длина эмбриона достигает 45 мм. Врач оценивает параметры развития зародыша и сравнивает их с нормальными. Определяется рост малыша, развитие костей конечностей и симметричность полушарий мозга. Оценивается состояние сосудов плаценты, тонус матки и состояние ее зева. Обязательно оценивается достаточность околоплодных вод — амниотический индекс.
Что видит и измеряет врач
Это современное обследование, позволяющее детально рассмотреть эмбрион:
- При УЗИ 3Д на экран выводится трехмерное изображение будущего ребенка. Получается картинка, похожая на объемную фотографию. Видны черты тела и лица эмбриона. Посмотреть, как выглядит малыш могут и родители.
- На 3-D УЗИ плода в 12 недель беременности измеряется длина эмбриона — так называемый копчико-теменной размер (КТР).
- На аппарате хорошо видно, как развивается нервная трубка плода. Это позволяет исключить серьезные патологии — недоразвитие мозга, его отсутствие (анэнцефалию), водянку и кисты в голове.Врач измерит размеры головки малыша — окружность головы, лобно-затылочный и бипариетальный размеры.
- Оценка развития плода позволяет выявить тяжелые наследственные болезни — синдромы Эдвардса, Дауна, Патау, Корнелии де Ланге, Смита-Опица. Для этого измеряется толщина воротниковой зоны — расстояния между кожей и тканями шеи.
Можно посмотреть в трехмерном изображении, как развивается лицо ребенка. При тяжелых наследственных болезнях черты личика «размыты», а носовая кость не видна. При подозрении на наследственные аномалии женщину направляют на другие анализы и обследования.Пройдя эту простую и недорогую процедуру, Вы сможете быть уверены, что серьезных патологий пока у малыша нет. Если же что-то пошло не так, еще не поздно будет принять решение об отказе от беременности.
Симптомы замершей гестации
На начальных сроках у замершей беременности симптомы редко бывают явными, выраженными, поэтому определить самостоятельно ее признаки сложно. Есть лишь ряд косвенных симптомов, по которым можно понять о наличии нарушений в организме. Вот основные из них:
- ухудшение общего самочувствия;
- изменение характера токсикоза;
-
странные выделения;
- смена базальной температуры.
Поскольку при замирании гестации плод не покидает матку, организм стремится избавиться от него. В течение 2 суток с гибели эмбриона изменений в выделениях нет, но позже, при разложении плодного яйца, начинают появляться выделения с прожилками крови. Сильное кровотечение может начаться, если дама не обращается за помощью в течение 2 недель.
У тех, кого мучил токсикоз, происходит его полное прекращение. Токсикоз — реакция организма на выработку гормона ХГЧ, а при гибели плода через пару суток его уровень падает. Обычно через 4 дня и более токсикоз полностью проходит, что должно насторожить женщину.
Базальная температура у женщины в первые недели беременности — около 37 градусов. Если беременность замирает, за 48 часов температура падает до 36,7 градусов, а при разложении плода — выше 37,5 градусов.
Симптомы и первые признаки
Оплодотворённая яйцеклетка может остановиться на любом участке пути от яичника к матке. Это может быть брюшная полость, область яичника или маточная труба. Происходит такая патология из-за воспалительного или спаечного процесса в репродуктивных органах и брюшной полости.
При этом самые первые симптомы внематочной беременности соответствуют ранним признакам маточного прикрепления эмбриона:
- Будет задержка месячных;
- Грудные железы станут чувствительными, слегка болезненными и увеличатся;
- Участятся мочеиспускания;
- Тест покажет положительный результат в виде двух полосок;
- Могут появиться признаки токсикоза;
- Настроение станет переменчивым;
- Базальная температура будет повышенной, какая бывает при физиологической беременности; если же ректальная температура ниже 37 градусов, то вероятно, что произошло замирание эмбриона;
- Ообщая температура тела также может повышаться до субфебрильных значений – 37,2–37,5 градуса.
Кроме общих признаков на ранних сроках, для внематочной беременности характерны специфические симптомы:
Характерна общая слабость, недомогание, озноб.
Может повышаться температура тела. Базальная температура выше общих значений, в основном субфебрильная.
Появление кровянистых выделений из половых путей по типу месячных. Они могут быть тёмно-бурыми или коричневатыми
Важно их не перепутать с месячными, если была долгая задержка. При этом надо помнить, что видимого кровотечения может и не быть, если кровь скапливается в брюшной полости.
Наряду с выделениями, появляются сильные боли в области живота режущего характера
При этом локализация болей зависит от того, в какой части развивается эмбрион. Болевой синдром усиливается при движениях, смене положения тела.
Если есть большая кровопотеря, появляются головокружения и обмороки. При этом снижается артериальное давление.
С такими симптомами необходимо мчаться к врачу, иначе отслоившееся плодное яйцо нанесет непоправимый ущерб здоровью женщины.
Чувствительный гормональный тест положительный, присутствует постоянная боль справа или слева, кровянистые выделения после задержки, предварительный диагноз — внематочная беременность. Раньше женщин с таким диагнозом незамедлительно оперировали по жизненным показаниям, так как установить причину симптомов раньше 8 недели было невозможно. К счастью нашего поколения, сейчас узнать такой диагноз можно раньше. Помогают в этом тесты гормональные, узи, лапароскопия диагностическая.
Виды УЗИ. Что такое СВД и КТР?
Для определения параметров плодного яйца проводятся различные виды УЗИ:
- Трансабдоминальное – обследование происходит через наружную брюшную стенку.
- Трансвагинальное – обследование осуществляется через влагалище.
При ТА-обследовании отчетливое выявление формирования возможно начиная с 5 акушерской недели. В это время плодное яйцо имеет размер 5-8 мм. Применяя второй метод исследования, определить размер плодного яйца можно на 3-6 день задержки менструации, а это 4-5 неделя вынашивания.
Подробнее о первом УЗИ при беременности →
Эмбрион визуализируется начиная с 5-й недели беременности при ТВ-обследовании, а при ТА – с 6-й недели в виде линейного образования.
Для оценки размеров и роста образования и эмбриона используются такие показатели, как:
- СВД – средний внутренний диаметр плодного яйца.
- КТР – копчико-теменной размер зародыша/плода.
СВД показывает размеры плодного яйца по неделям и измеряется в миллиметрах. Так показатель размера плодного яйца по неделям беременности постоянно варьируется, более точным для определения достоверного срока вынашивания является показатель КТР.
При данном исследовании ошибка может составить три дня в большую или меньшую сторону. В основном исследование проводится до 12 недель вынашивания плода.
Величина плодного яйца помогает быстро определить, на каком сроке находится беременность и как развивается плод в утробе.
Первые три месяца развития являются самыми важными, ведь именно в это время активно закладываются все органы и системы будущего малыша
Соответственно, важно вовремя проходить плановое УЗИ, которое помогает выявить возможные отклонения и провести оптимальную коррекцию сложившейся ситуации
Через сколько можно забеременеть после аборта?
После медикаментозного аборта беременность может наступить в первый же менструальный цикл, если не использовать надежные методы контрацепции
После вакуумного аборта через 2-3 цикла эндометрий восстанавливается полностью, в яичнике начинает созревать фолликул и без должных мер предосторожности может наступить беременность. НО специалисты рекомендуют не планировать беременность ранее чем чере з месяца после медикаментозного, и не ранее 6 после вакуумного
Именно такое время потребуется организму и эндокринной системе для полного восстановления, чтобы последующая беременность протекала без проблем.
Патогенез неразвивающейся беременности
Неразвивающаяся беременность в первые дни протекает как нормальная, вначале происходит имплантация эмбриона, иногда даже успевает сформироваться плацента, но после этого под воздействием неблагоприятных внешних и внутренних факторов плод погибает. Но, несмотря на неразвивающуюся беременность, матка продолжает расти и выкидыша не происходит, хотя со временем происходит отслойка плаценты и отторжение плода.
Основным механизмом формирования неразвивающейся беременности на ранних сроках является остановка фето-плацентраного кровообращения на фоне сохранения маточно-плацентраного. Также неразвивающаяся беременность может образоваться в результате обратного развития эндометрия, так как желтое тело полностью распадается, формируются новые фолликулы, которые, воздействуя на внутреннюю оболочку полости матки, видоизменяют ее, и она приобретает признаки эндометрия в фазе пролиферации.
Вреден ли ультразвук на ранних сроках
О вреде и пользе УЗИ есть много разных мнений. Но любая беременная должна подумать: «Чего ожидать после УЗИ? Не вредно ли это для малыша? Безвредно ли проходить ультразвук на ранних сроках?»
Мнение о раннем УЗИ наших и зарубежных врачей
Европейские врачи против частого и необоснованного ультразвукового исследования в начале беременности. УЗИ допустимо лишь в определенных случаях. Зато врачи на постсоветском пространстве не имеют ничего против диагностики на раннем этапе. Они не считают, что она вредна.
Из-за большого спектра погрешностей, которые допускаются на ранней диагностике, рассеивается созданный девушками миф о высоко достоверном определении любой патологии на раннем ультразвуке.
Так, для установления беременности и ее нормального прогрессирования доктора используют уровень ХГЧ в крови. Известно, что плодное яйцо просматривается только после того, как этот показатель станет выше1000-2000 мЕд/мл.
Довольно веской причиной для УЗИ выступает повышенный или недостаточный ХГЧ. Слишком высокий уровень этого показателя может быть не только из-за двойни или тройни, но и при пузырном заносе. Это очень опасная патология, на ее фоне может развиться онкология.
Сейчас отмечается, что врачи спекулируют ультразвуковым исследованием для определения пола плода. В некоторых случаях это им коммерчески выгодно. Именно из-за этого, они не разубеждают девушек не делать бесконечное число раз УЗИ на раннем сроке и уверяют их в полном отсутствии вреда. А каждая девушка желает в кратчайший срок узнать, сколько будет малышей, кого ждать (девочку, мальчика). Они жаждут узнать это раньше, чем положено и не думают, вредно и опасно ли это.
Можно ли делать УЗИ на ранних сроках
Но также женщину интересует всегда, как делают первое УЗИ при беременности. Проводить процедуру в первые недели гестации можно и нужно. УЗИ абсолютно безвредно для матери, негативное влияние на развитие плода отсутствует. Этот метод диагностики входит в перечень обязательных обследований, который утвержден Минздравом РФ.
Зачем нужно делать ли УЗИ на ранних сроках:
- подтвердить факт наличия беременности;
- уточнить срок гестации, если женщина не помнит дату последних месячных или цикл нерегулярный — но этот метод нельзя назвать абсолютно точным;
- определить количество плодов — если беременность многоплодная, врач внимательно изучает хорион и плодные оболочки, определяет тактику ведения гестации и родов;
- выявить риск угрозы выкидыша — при обнаружении отклонений женщину направляют в стационар, назначат эффективное лечение для сохранения плода;
- исключить аномалии развития;
- для выявления пузырного заноса;
- диагностирования заболеваний матки, придатков, выявления опухолей, миомы, оценки состояния шейки, стенки матки.
Если обследование покажет наличие опасных патологий у плода, возможно встанет вопрос о прерывании беременности. На раннем сроке сделать это можно с минимальными рисками для репродуктивной системы и здоровья женщины.
Вакуумная аспирация при аборте
Если женщина приняла решение прервать беременность, то у нее два варианта – вакуумная аспирация или мини-аборт, как его называют, и механическое выскабливание. Первый вариант гораздо менее травматичен, ведь при нем не нарушается поверхностный слой матки, он не подвергается воздействию острых инструментов.
При вакуумном аборте во влагалище вводится трубка небольшого диаметра, которая посредством вакуума вытягивает содержимое матки. При этом методе есть небольшая вероятность, что в матке останутся какие-либо фрагменты плодного яйца и зародыша, тогда будет назначена повторная аспирация или же выскабливание. Плюсом такого метода является отсутствие обильного кровотечения после аборта, а также быстрый период восстановления.
Проводится вакуумная аспирация на сроке не более 6-7 недель, то есть примерно 3 недели задержки менструации. Если же при обследовании обнаружено, что сок больше 7 недель, то назначается механический аборт, то есть выскабливание полости матки.
Так вреден ультразвук при УЗИ на ранних сроках
И, да и нет. Часто у будущих мам множество вопросов, на которые как они считают, даст ответы только раннее УЗИ
Им важно знать, хорошо ли развивается ребёнок, здоров ли он или есть какие-либо отклонения. При этом доктора не рекомендуют девушкам идти УЗИ лишь ради этих ответов на ранних сроках гестации
Нужно понимать, что возможности методики в данный период крайне ограничены, в том числе в определении пола. Вполне можно и потерпеть до 12 недель, когда УЗИ рекомендуется в обязательном порядке. Но при кровянистых выделениях и болях, обязательна консультация гинеколога и ультразвуковое исследование, так как можно упустить время и получить достаточно серьезные осложнения.
Итак, вред ультразвука для плода не подтверждён, но категоричные опровержения так же отсутствуют. Частая бессмысленная диагностика все же не рекомендуется.
Диагностика и методы лечения миомы
При гинекологическом осмотре врач собирает анамнез, который включает жалобы пациентки, классификацию симптомов и непосредственно осмотр. Сразу определить миому можно при наличии характерных и сопутствующих симптомов, а также в тех случаях, когда образование достигло значительного размера. Характерным признаком миомы выступает высокая плотность матки, при беременности такой признак бывает лишь при повышенном тонусе, гипертонусе. Множественные миоматозные узлы на поверхности матки также дают четко определяемую картину заболевания. Во всех иных случаях необходимы инструментальные методы диагностики.
Часто достаточно провести ультразвуковое исследование матки и органов малого таза. Только непрофессионал может засомневаться и задаться вопросом, миома или беременность как отличить на УЗИ. Опытный квалифицированный специалист сразу определит разницу. Плодное яйцо или эмбрион всегда локализуются в тканях эндометрия, и имеет четкое крепление в слизистой оболочке. Миома имеет совершенно другой вид, форму и ответ на эхо-сигнал.
Если женщину волнует, может ли миома оказаться беременностью, ей достаточно обратиться в профильную клинику и пройти УЗИ. При выявлении миоматозных образований любого типа и локализации необходимо сразу начинать лечения. Миома – прогрессирующее заболевание, крайне редко останавливающееся в единичном или одном размере. Рост миоматозных узлов чреват серьезными осложнениями и может привести к необходимости хирургического вмешательства. При своевременном выявлении миома поддается стабилизации с помощью гормональной терапии и процессу дегенерации при использовании метода эмболизации маточных артерий (ЭМА).
Миомы получают питание и кислород из крупных маточных артерий, а тело матки окружено целой сетью более мелких сосудов. Эмболы, достигая артерий, закупоривают их. Миоматозные узлы без кровотока постепенно уменьшаются в размерах, а со временем вообще усыхают. Тело матки полностью обеспечивается питанием через разветвленную сеть кровеносных сосудов. Процесс усыхания миомы происходит совершенно безболезненно и без малейших осложнений, он может продолжаться от 6 до 18 месяцев, длительность зависит от размера узлов. Если женщина в будущем планирует беременность, то эмболизация – самый лучший способ, устраняющий последствия миомы при беременности.
Можно ли терпеть боль в зубе при беременности или гв
Женщина часто впадает в панику, если болит зуб при беременности, задаваясь вопросом, что делать? Специалисты рекомендуют не паниковать, но помнить, что зубную боль при беременности терпеть нельзя, ведь причиной ее развития часто является инфекция, а это создает риск для роста и развития плода. Поэтому не стоит бояться стоматолога, он обязательно окажет помощь беременной женщине, устранив боль и риск распространения инфекции. В распоряжении врача сегодня есть лекарственные препараты (в том числе местные анестетики) и стоматологические средства, разрешенные к применению беременным женщинам.
Нельзя игнорировать наличие таких симптомов, как боль в зубе при жевании или при приеме холодной, горячей, кислой, соленой пищи, кровоточивость десен, появление язвочек во рту, гнойные выделения из десен и неприятный запах изо рта.
Когда у беременной болит зуб, нужно как можно раньше снять ее безопасными препаратами — местным анестетиком в виде геля или таблетками. Разрешенные к применению обезболивающие описаны ниже. Но после этого нужно обязательно посетить стоматолога. Ведь бывает, что незначительная боль сигнализирует о серьезной патологии. Но после этого нужно обязательно посетить стоматолога.
Осложнения
Если просто глотать таблетки и не идти к врачу, проблема сама собой не решится. Осложнения могут развиться очень быстро еще до окончания периода вынашивания ребенка:
- осложнение гингивита — пародонтит требует лечения у пародонтолога, иначе зубы будут шататься и выпадать, а инфекция может после родов передаваться малышу;
- осложнения кариеса – пульпит, периодонтит, абсцессы и флегмоны мягких тканей челюсти, остеомиелит.
Это осложнения, которые могут отразиться не только на состоянии матери, но и плода. Поэтому боли зубов во время беременности обязательно должны стать поводом для обращения к стоматологу.
Кроме того, инфекционные возбудители и выделяемые ими токсины, продукты распада тканей проникают в кровь и лимфу, разносятся по всему организму. Результатом может стать выкидыш, преждевременные роды и рождение ребенка с различными отклонениями в развитии.
Когда нужно срочно бежать к врачу
Экстренная стоматологическая помощь потребуется, если появились следующие симптомы:
- несильные боли при жевании вдруг сменились сильными и длительными – признак осложнения кариеса – пульпита; если и эти боли перетерпеть, они могут уменьшиться, но через некоторое время появятся сильнейшие пульсирующие боли, часто не связанные с приемом пищи – признак периодонтита – еще более глубокого проникновения кариеса;
- при зубной боли поднялась температура тела – признак периодонтита или абсцесса мягких тканей челюсти;
- из десен выделяется гной, появился неприятный запах изо рта – любое гнойное заболевание очень опасно для беременной.
При появлении данных признаков нужно бросить все дела и идти на прием к стоматологу.